志門医学舎で、今年度第2回となるAVENUE Education共催・RTM特別企画を開催しました!
今回のRTMでは、顧問医師である朝倉先生とともに「医師の偏在」について考えていきました。
前回RTM特別企画と同様に今回も、ZOOMを活用したオンラインイベントとして開催しました。
また、今回は朝倉先生と大学時代の同期で、国民健康保険上川医療センター・院長でいらっしゃる安藤高志先生にもご参加いただいきました。
毎回ご好評をいただくRTMですが、この記事では今回開催されたRTM特別企画の様子をお伝えしてきます。
ぜひ最後までご覧ください!
RTM「医師の偏在とは」企画内容をご紹介
今回のRTM企画は、7月11日・18日と2回にわたり開催されました。
前回RTMは「新型コロナウイルスから考える、これからの医師に必要な情報発信」についてでした。
前回RTMのイベントレポートはこちら今回の着眼点は、新型コロナウイルスでまさに問題視されている「医師の偏在」についてです。
第1回では顧問医師の朝倉先生にご講演をしていただき、医師の偏在の現状と問題点、今行われている対策について理解を深めました。
>朝倉先生のご講演内容はこちら<
今回も、生徒たちには課題が課されました。
あなたは地方都市の医大生です。この県では医師不足が深刻で、県内でも特に北部地域で顕著になっています。県知事より「これからを担う医大生にも意見を聞きたい」と依頼があり、代表として会議に参加することになりました。県全体の医療体制の拡充、さらに圏内にもある医師の偏在に有効な対策を考えてください。
第2回では、上記の課題に関するグループワークと発表が行われ、最後に安藤先生からご講演をいただきました。
医師の偏在問題は、医師になった時の働き方問題にもつながっています。
生徒たちは学生らしい目線から「どうすれば医師の偏在をなくすことができるのか?」について真剣に考え、ディスカッションしている様子が印象的でした。
顧問医師・朝倉先生のご講演「医師の偏在とは」

再び流行しつつある新型コロナウイルスで、私たちの日常は変わりつつあります。
この新型コロナウイルスによって誰にでもわかる形で顕在化したのが「医師の偏在」です。
新型コロナウイルスの医療体制を表す「新型コロナウイルス対策ダッシュボード」によると、8月4日時点での医療体制は以下の通りになっています。

都道府県ごとの対策病床数を見てみると、
- 東京都で4,800床
- 神奈川県で4,698床
- 大阪府で2,639床
となっているのに対し、
- 山梨県で101床
- 青森県で129床
- 岩手県では38床
と対策病床数に大きな差が存在しています。
もちろん、都道府県ごとに人口が違うため一概に比較することはできませんが、それでも都市部に比べると地方の医療体制が不十分であることは否定できないでしょう。
医師の偏在の現状
このように、日本において医師が偏在していることは間違いありません。そこでまずは、医師の偏在の現状について確認していきましょう。
日本における医師の偏在は、
- 地域による医師の偏在
- 診療科による医師の偏在
という形で現れています。
地域による医師の偏在
平成26年の二次医療圏ごとの人口10万人対医師数を見てみましょう。
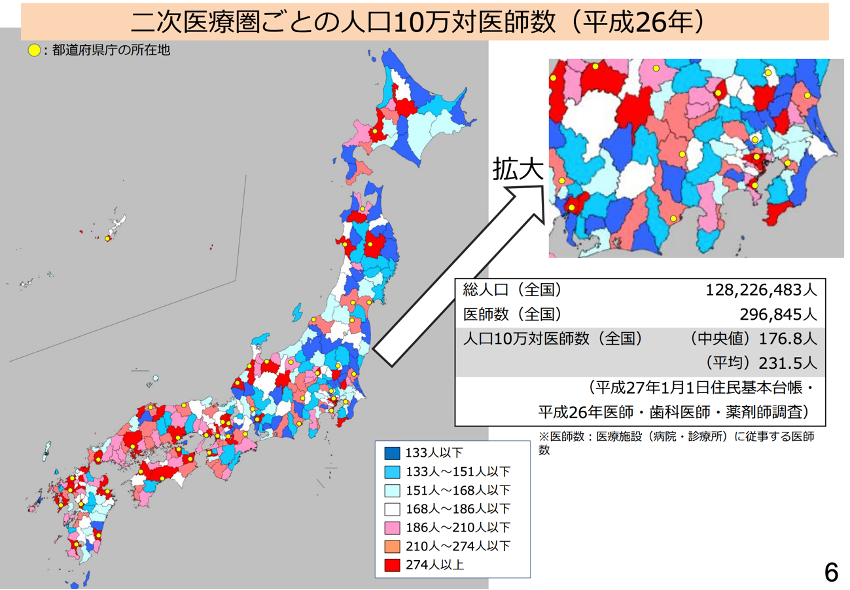
赤色の地域では医師数が多く、青色の地域では医師数が少なくなっています。
この図から、
- 医師数は西日本で多く、東日本では少ない
- 地方でも県庁所在地では医師数が多い
ということがわかります。
診療科における医師の偏在
また診療科においても、偏在化が顕著に現れています。診療科別医師数の推移のグラフを見てみましょう。
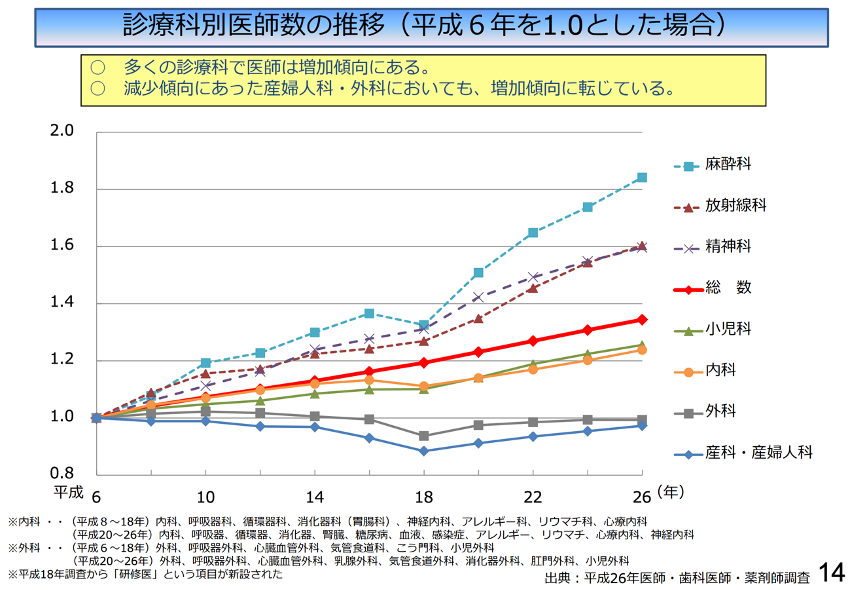
このように、医師としての総数は平成6年から増えていますが、特に外科・産科・産婦人科では医師数が減っていることがわかります。特に医師数の増加が顕著な麻酔科・放射線科・精神科と比べると、まだまだ医師数が不足していることが予測されます。
医師の偏在が引き起こす問題
医師の偏在の問題は、特に首都圏に住んでいる人たちにとってはあまり身近に感じられません。しかし実際の医療の現場では
- 医師が不足しており、患者に対応できない
- 当直等の医師の負担が大きい
などの問題が起きています。
このように、地域・診療科によって医師が偏在していることで、医師の疲弊を招き、救える命が救えなくなるという問題が起こっているのです。
医師の偏在への対策
このような医師の偏在に対して、様々な対応が進んでいます。主な対策としては以下の4つが挙げられます。
- 平成20年からの医学部入学定員増枠
- 医学部で地域枠や指定診療科枠の新設
- 地方における医師研修プログラムの実施
- 医師の集約化による地域医療の維持
平成20年からの医学部入学定員増枠
平成20年度から医学部では入学定員を増枠しています。
一般的な大学入試では定員よりも多く学生を受け入れていますが、医学部受験では定員と同数の入学者しか受け入れることができません。そこで、文部科学省は医学部の定員の増枠に踏み切りました。
例えば横浜市立大学では、平成19年度時点での医学部定員は60名でしたが、平成20年度には80名にまで増枠され、現在では定員が90名となっています。
このような取り組みによって、年々医師数は増え、令和5年には先進国諸国における医師数の平均値(OECD加重平均)を上回る予測となっています。
医学部で地域枠や指定診療科枠の新設
また、医師数が増えたからといって医師が不足している地方や診療科の医師が増えるとは限りません。
そこで医学部受験において、
- 地域枠
- 指定診療科枠
が設定されました。
これは医学部を受験する際に特定の地域・診療科で将来医師として従事することを約束した上で入学する枠です。大学によっては地域枠・指定診療科枠で入学すると授業料などが免除されることがあります。
このように、その地域や診療科で医療に従事する人を確保する前提の枠を設けることで、医師の偏在問題の解決を目指しています。
地方における医師研修プログラムの実施
医学入学後にも医師の偏在を解消するための取り組みがなされています。その一つが地方における医師研修プログラムの実施です。
例えば秋田県では、秋田県総合診療・家庭医養成プログラムが実施されています。このプログラムでは、総合診療・家庭医としての研修を秋田県で受けることができます。
医師として働く場所を考えるとき、馴染みのない土地を選ぶ人は少数でしょう。そこで医師を求める地方都市が医師研修のプログラムを実施することで、地域における医師の偏在問題にアプローチしています。
医師の集約化による地域医療の維持
また実際の医療現場で行われているのが「医師の集約化」です。例えば釧路市では循環器内科医の集約化が行われました。
釧路市の医師集約化
釧路市には釧路市医師会病院・釧路労災病院・市立釧路総合病院の3つの病院が存在しています。そのうち市立釧路総合病院の循環器内科医4名全員が退職をしました。
そこで、釧路市医師会病院・釧路労災病院に所属していた循環器内科医が市立釧路総合病院に移籍することで、市立釧路総合病院が一手に循環器内科を引き受けることになりました。
医師が集約することで、医師一人ひとりの負担が大きく軽減され、安定した医療を提供することが可能になります。
このように、地方においては医師数そのものを増やすだけではなく、医師の体制を改めることで医師の偏在問題に取り組んでいます。
グループワーク「医師の偏在を解消するためには?」
第1回RTMで朝倉先生にご講演いただいた後、前回同様に参加した生徒たちには課題が出されました。
あなたは地方都市の医大生です。この県では医師不足が深刻で、県内でも特に北部地域で顕著になっています。県知事より「これからを担う医大生にも意見を聞きたい」と依頼があり、代表として会議に参加することになりました。県全体の医療体制の拡充、さらに圏内にもある医師の偏在に有効な対策を考えてください。
前回は一人ひとりプレゼンテーションをしてもらいましたが、今回は医大生を含めたグループディスカッションです。2つのグループに分かれて上記の課題に対してディスカッションを行ってもらい、その後それぞれ発表をしてもらいました。
グループディスカッションの様子
どちらのグループも、オンライン上とは思えないほど積極的に発言をしている様子が印象的でした。
ここでは、各グループの発表をお伝えしていきます。
グループA
グループAはまず、生徒それぞれが考えてきた課題に対して解決策を発表しあいました。
- 医師を含む医療従事者チームでグループを作って地方へ行くことで、医師の負担を減らす
- 家庭を持っている可能性が高い30代より、20代が研修から地方へ行く方が現実的である
- 地方都市に医師が興味を持てる環境を作る
そして改めて、「なぜ医師が地方に行きにくいのか」を考えました。
- その地方都市に慣れておらず、環境に慣れるための負担がかかる
- 地方では設備が不十分で、特に若い世代はスキルアップを気にして都市部を選びがちである
- 地方では女性が働きにくく、また医師数が少ないので一人あたりの負担が大きい
これらの問題点を明確にした後で、解決策を考えました。
- 総合診療化を進める
- 地方での研修を実施する
- 設備不足解消のために、病院を集約化する
- 地方で医師がスキルアップできる機会を設ける
グループB
グループBはまず、医療体制と医師偏在の問題点を明確にしました。
- 病院が少なく、労働環境に対する不安がある
- やりたいことができるかどうかわからない
- 住民から見た医療への不安がある
- 医療を十分に受けられない可能性がある
そしてこの問題点に対する解決策を、短期スパン・長期スパンで考えました。
- 短期:遠隔医療を導入し、医師偏在をなくすような制度を作ったり、資金援助を受けたりする
- 長期:AIを使って業務効率化すると同時に、地方で医療従事する人へ特典をつけたりすることで、人を集める
朝倉先生のご講評

発表、ありがとうございました。どちらのグループも非常に面白い発表でした。
例えば、医師が地方へ行くことへインセンティブを持たせることなどは、とても興味深かったですね。医師も人間ですから、こういった視点は大切かもしれません。
また、AIや遠隔診療はすでに取り組み始めている企業もあります。このように、今取り組み始めていることを学生の皆さんが考えていることはとてもすごいと思います。
安藤先生のご講評

発表、お疲れ様でした。どちらも、とても面白い発表でした。
医師に対してインセンティブをつける点ですが、医師や医療従事者も生活者である、という目線は以外と忘れがちな目線ですが、とても重要な点だと思います。
また、AI診療は今とても話題になっていますが、ここで一つ考えてほしいのが「患者さんは果たして診療を望んでいるのか」ということです。患者さんが求めている本質的な問題を考えることが大切でしょう。
安藤先生のご講演

今回の「医学を志す」の最後では、安藤先生に北海道家庭医療学センターでの取り組みについてご講演いただきました。
安藤先生が従事されている北海道の上川町の医療体制は、人口3,500人に対して診療総合医3名です。人口10万人に対する医師数は85.7人となっており、全国平均246人と比べると医師が不足している状態だと言えます。
しかし、本当に上川町は医師不足なのでしょうか?結論から言えば、ここで示されている数値と実感は違うと言えます。
これは上川町の医師が総合診療医であることも関係しているでしょう。
総合診療医とは?
総合診療医の役割は
- あらゆる不調の相談に乗り、適切に医療者を紹介すること
- 患者中心の継続的なケアを提供する
- 生活・地域目線による包括医療を提供する
- コストパフォーマンスの努力をする
- 患者をバランス良くサポートする
このように、地域に寄り添い、地域に根差した、重大な疾患を逃さない臨床能力が求められるのが総合臨床医です。
総合診療医で地域の94%の医療が解決できる
ある研究によると、94%の医療は地域で解決できると言われています。
1000人の人口がいた場合、
- 体調不良を感じているのが750人
- 体調不良者のうち医師にかかるのが250人
- 医師にかかった患者のうち専門医のもとで入院が必要になるのが10人
- 入院患者のうち大学病院が必要になるのが1人
だそうです。
総合診療医が担当するのは、体調不良者で医師のもとを訪れる250人で、そのうちの94%は総合診療医の治療で十分なのです。
総合診療医の需要増加の背景には社会の変化が
今後、総合診療医はますます重要になるでしょうが、このように求められる医師像が変わってきたのには、現代の疾患・患者像が変化してきたからです。
- 高齢化に伴い慢性疾患を抱える患者の増加
- 心と体の関連が示唆される病の増加
- ライフスタイルに関連した病の増加
- 複数の問題を同時に抱える患者の増加
- 医療費の増大
特に総合診療医の治療には大きな設備は必要ありませんから、医療費の増大を止める一因となるでしょう。
現状の医療に目を向け、目指す医師像を明確にしよう

今回は、国民健康保険上川医療センター・院長でいらっしゃる安藤高志先生にもご参加いただき、ANEVUE Education共催「医学を志す」を開催しました。
新型コロナウイルスで明確になったのは、日本における医師の偏在でした。地方においては、医師数が足りておらず、医師一人あたりの負担が大きく、また患者に対応しきれていない現状があります。
そこで医療業界では様々な施策が行われています。また、安藤先生のように総合診療医の果たす役割はこれからますます大きくなっていくでしょう。
医学部を目指す中高生に大切なことは、医療の現場を知ることです。知ることで、新たな目標が見つかったり、今まで以上に志が強まったりします。
志門医学舎では、医師を目指す中高生の皆さんに、現場で活躍されている医師・医大生との触れ合いを通して、医療の現場を知り、医師への志を高めて欲しいと思います!





